A bejegyzés I. része itt olvasható.
Kontrollt használó módszerek
A két legfontosabb aktív, megfigyeléses módszer, ami kontrollt igényel, a kohorsz vizsgálat és az eset-kontroll vizsgálat. Ezek ismertetésénél szinte szóról-szóra megismételhetném azt, amit a védőoltások hatásossága kapcsán végzett vizsgálatoknál mondtam, hiszen ezek a módszerek megegyeznek a hatásosság vizsgálatánál használtakkal, az egyetlen különbség az, hogy ott a végpont a védőoltással megelőzni kívánt betegség előfordulása, itt pedig a felmerült potenciális mellékhatás előfordulása. E módszereket ott részletesen ismertettem – tekintettel arra, hogy a klinikai hatásosság vizsgálatánál, az ott kifejtettek miatt, sok esetben kizárólag megfigyeléses módszerek alkalmazhatók – így most csak a legfontosabbakat ismétlem meg.
Kohorsz vizsgálat
A kohorsz vizsgálat során azonosítják alanyok egy – lehetőség szerint hasonló tulajdonságokkal bíró – csoportját, a kohorszot, majd végigkövetjük, amint egy részük beoltatja magát, egy részük nem (de ezt nem mi szabjuk meg!), utána pedig megfigyeljük, hogy az oltott és az oltatlan csoportokban mekkora a vizsgált nemkívánatos esemény előfordulási gyakorisága. Akkor következtethetünk arra, hogy a nemkívánatos esemény valóban mellékhatás, ha az oltott csoportban szignifikánsan gyakrabban fordul elő. Érthető okokból kifolyólag az oltásbiztonság kohorsz vizsgálatai szinte mindig retrospektív jellegűek, azaz a végigkövetett kohorszot ex post, a gyanú felvetődésekor állítják össze "képzeletben" (azaz egy múltbeli időpontra vonatkozóan).
A kohorsz vizsgálatok lehetővé teszik a kockázat teljesen közvetlen becslését, de a ritka eseményeknél gondban lehetünk (hatalmas kohorszra lehet szükség, hogy kellő ereje legyen a vizsgálatnak, azaz igazolni tudjuk a kockázatnövekedés szignifikanciáját). További előnye, hogy lehetővé teszi több végpont – több potenciális mellékhatás – egyetlen vizsgálatban történő kutatását, de arra azért vigyázni kell, hogy ezek száma túl nagy sem lehet, különben fals "találatokat" is könnyen kaphatnánk (többszörös összehasonlítások helyzete). Nagyon fontos hangsúlyozni, hogy a kohorsz – hiába is használ hasonló tulajdonságú alanyokat – nem jelenti automatikusan az összehasonlított csoportok esetleges inhomogenitásából adódó problémák jó tulajdonságú kezelését. A gond ugyanis az, hogy bármennyire is hasonlóak a csoportok, az oltottság önmagában is többféle eltérést jelenthet, márpedig ez – értelemszerűen – szükségképp el fog térni az oltott és a nem oltott csoportok között. Sajnos ez nem csak elméleti aggodalom: nagyon is jól ismert példának okáért, hogy az oltottság nem független a szocioökonómiai státusztól; hogy még rosszabb legyen a helyzet, arról pedig az közismert, hogy összefüggésben van egy sor betegség kialakulásának kockázatával. Ez ellen csak úgy védekezhetünk, ha ezekről a confounder-ekről információt tudunk gyűjteni (például az alanyok lakhelye), ám ez a kohorsz vizsgálatoknál – mivel jellemzően régi adatbázisokra kell támaszkodni, melyek adattartalmát nem erre a célra alakították ki – sokszor nem egyszerű.
Eset-kontroll vizsgálat
Az eset-kontroll vizsgálat során összegyűjtünk olyan alanyokat, akiknél már kialakult a vizsgált potenciális mellékhatás (esetek), és minden ilyen alanyhoz keresünk egy vagy több (általában néhány), velük bizonyos, a kutatók által fontosnak minősített tulajdonságokban – pl. nem, életkor, lakhely – megegyező, de a kérdéses betegségben nem szenvedő alanyt (kontrollok), majd az így képezett csoportokban az oltottságot hasonlítjuk össze. Akkor következtetünk arra, hogy a nemkívánatos esemény valóban mellékhatás, ha az esetek között szignifikánsan több az oltott. (A mellékhatás számszerű kockázata még ebben az esetben sem számolható közvetlenül, szemben a kohorsszal, de a legtöbb esetben azért elég jól közelíthető.)
Az eset-kontroll vizsgálat könnyebben, egyszerűbben és gyorsabban elvégezhető mint a kohorsz; illetve egy további nagy előnye akkor jelentkezik, ha a vizsgált nemkívánatos esemény ritka: a módszer ekkor is ugyanolyan könnyen kivitelezhető. (Hiszen eleve azokat keressük meg, akik már szenvednek a kérdéses betegségben.) Problémája természetesen ugyanúgy a két csoport homogenitásának a kérdése, itt ráadásul csak arra van mód, hogy az általunk elgondolt, véges sok szempont szerint biztosítsuk ezt. Nyilván olyan szempontokat kell választani, amelyekről úgy gondoljuk, hogy befolyásolhatják a megbetegedési kockázatot, ám, hogy ezt a kört jól tudjuk-e meghatározni, illetve, hogy a megállapított tényezőket jól tudjuk-e mérni, kérdéses lehet. Jó hír viszont, hogy a kiválasztott változók mérése maga általában jóval egyszerűbb, mint a kohorsz vizsgálatoknál.
Kontrollt nem használó módszerek
E módszerek úgy tudnak nyilatkozni arról, hogy a kérdéses nemkívánatos esemény valóban mellékhatás-e, hogy ahhoz explicite nem igényelnek olyan csoportot, amelynek tagjait nem érinti a vizsgált nemkívánatos esemény. Fontos az explicit szó: látni fogjuk, hogy valójában ezeknél is be van építve valamiféle kontroll, de külön munkával létrehozandó, dedikált kontrollcsoportra nincs szükség. Ebből fakadó előnyük, hogy a már rendelkezésre álló kórházi és egyéb egészségügyi adatbázisokból elvégezhetők a számítások. Az eset-kontroll vizsgálathoz hasonlóan tehát itt sem jelent problémát, ha a betegség ritka, sőt, több ilyen eljárás számára az sem gond, ha a vizsgált oltással való átoltottság magas, így nehéz volna oltatlanokból álló csoportot találni. Fontos azonban hangsúlyozni, hogy ettől még aktív módszerekről van szó, így az esetek gyűjtése továbbra is lehetőség szerint teljes körű kell legyen, ezen belül különösen: nem függhet az oltottsági státusztól.
Ecological módszerek
Az ecological jelző itt is arra utal, hogy ezek a módszerek nem egyedi, hanem valamilyen szinten – például megye, ország – aggregált adatokkal dolgoznak. Nem törődünk az egyéni oltottságokkal, csak a megye vagy ország átoltottságával, nem törődünk egyéni megbetegedésekkel, csak a megye vagy ország összesített megbetegedési statisztikáival stb.
Mivel ebbe a kategóriába rengeteg különböző vizsgálat besorolható, így talán jobban érzékelhető a lényege, ha inkább két konkrét – és jellemző – példát hozok ecological jellegű oltásbiztonsági kutatásokra:
- A legjobb példa az ilyen vizsgálatokra a különböző, időben koncentráltan végrehajtott oltási kampányokból származó adatok elemzése. Amennyiben a lakosság egy körülhatárolható részét (például adott korosztályt) rövid idő alatt nagy arányban átoltanak, akkor adja magát az ötlet, hogy az oltás biztonságosságát az alapján vizsgáljuk meg, hogy a kampány lezajlása alatt vagy azt valamilyen idővel követően, megemelkedik-e a feltételezett mellékhatás előfordulása. Például, egy brazil városban 1997-ben mindössze két hét (33. és 34. hét) alatt valamennyi 1 és 11 év közötti gyermeket beoltottak egy Urabe mumpsz-törzset tartalmazó MMR-oltással. (A gyermekek közel felét ráadásul egyetlen napon, augusztus 16-án.) A következő ábra mutatja a a savós agyhártyagyulladásos esetek heti számát a városban:
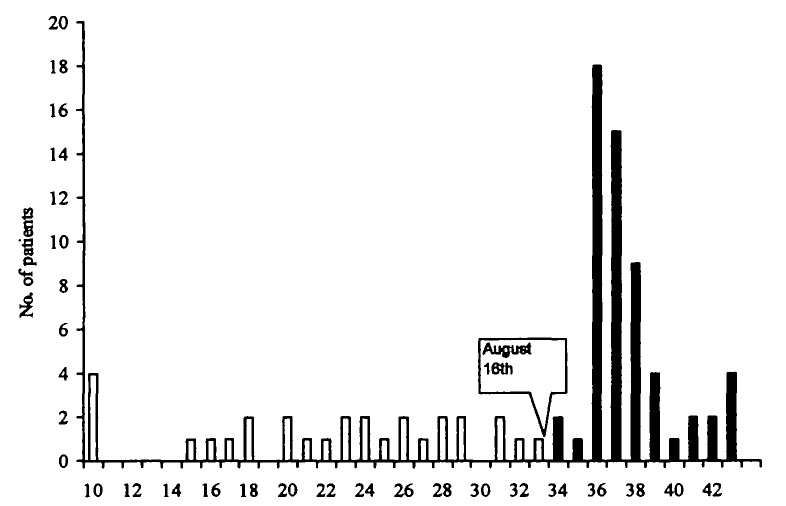
Jól látható az oltási kampányt követő markáns (statisztikailag is szignifikáns) megugrás az esetszámban; ez bizonyíték amellett, hogy az aszeptikus meningitis valóban mellékhatása ennek a – ma már nem használt – vakcinának. Az oltás előtti időszak alapján számítva a háttérrátát, még a vakcinának tulajdonítható kockázat is meghatározható. Érdemes megfigyelni a kutatás ecological jellegét: egyáltalán nem törődtünk azzal, hogy a megbetegedettek illetve oltottak személy szerint kik, csak az összesített, jelen esetben város szinten összesített statisztikákat használtuk. A kontrollálást az jelenti, hogy az oltási kampány előtti és utáni adatokat hasonlítottuk össze. - Egy másik tipikus példa az oltási rendben bekövetkező változások biztonsági kutatás céljára történő kihasználása. Dániában 1970-ben megváltozott a szamárköhögés elleni – teljes sejtes – oltás beadásának a menete, ezen belül az egyik oltás lényegesen korábbra került. Egy vizsgálat azt nézte meg, hogy bizonyos betegségek fellépésének életkori eloszlása mutat-e eltérést 1967/68 és 1972/73 között. Azt találták, hogy egy kivétellel az összes vizsgált betegség (pl. epilepszia, meningitis) fellépésének életkori eloszlása ugyanolyan volt mindkét esetben, ez bizonyíték arra, hogy az oltás nem okoz ilyen betegségeket, viszont – egyedüliként – a lázgörcsök eloszlása lejjebb tolódott, követve az oltás előrehozását, ez viszont arra bizonyíték, hogy a lázgörcs valóban mellékhatása lehet a szamárköhögés elleni oltásnak. Mindezt a következő ábra mutatja az epilepszia és a lázgörcs példáján (az alsó panel az oltások beadásának életkori eloszlását adja meg):
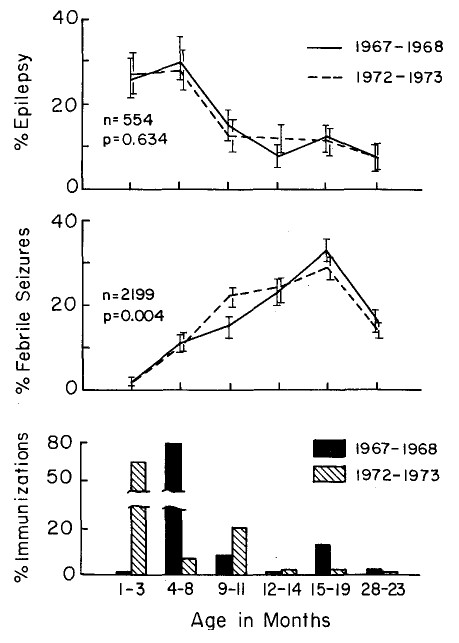
Jól látszik itt is a kutatás ecological jellege: egyáltalán nem törődtünk azzal, hogy a megbetegedettek oltottak voltak-e, hogy az oltottak megbetegedtek-e – cserében viszont nagyon gyorsan eredményt kaptunk, pusztán népegészségügyi adatbázisokra támaszkodva.
Mint mindenhol máshol, ez esetben is az az ecological jellegű vizsgálatok hiányossága, hogy ezeket érinti legsúlyosabban a korreláció nem implikál kauzalitást problémája, így általánosságban véve ezek jelentik a leggyengébb erejű bizonyítékokat. Honnan tudhatjuk, hogy a brazil városban csak az oltottság tért el augusztus 16 előtt és után? Honnan tudhatjuk, hogy Dániában csak az oltási menetrend változott 1967 és '73 között? Szerencsére ha kiküszöbölni nem is, de enyhíteni lehet e problémát; illetve adott vizsgálat esetén megbecsülhető a súlyossága. Az oltási kampányok vizsgálata esetén például az jelenthet gondot, ha a betegségnek – oltástól függetlenül – szezonalitása van, például télen több van belőle mint nyáron, ekkor egy őszi kampány utáni vizsgálatban azt hihetjük, hogy az oltás okozza az adott mellékhatást, egy tavaszi kampány után viszont azt, hogy nem. Az ilyen helyzetekben az segít, ha közvetlenül a kampány előtti és utáni időszakokat nézzük, illetve ha minél rövidebb, koncentráltabb a kampány, továbbá ha minél rövidebb a kampány előtti és utáni összehasonlító időszak (ennek lerövidítését persze a betegség gyakorisága korlátozza). Szintén informatív, ha az esetgyűjtést tovább folytatva ellenőrizzük, hogy csakugyan érzékelhető-e szezonális változás. Mindezeket egybevetve megállapíthatjuk, hogy a fenti brazil eredmény – az ecological jellegen belül – erős bizonyítékot jelent. Az oltási rend változása kapcsán végzett vizsgálatoknál hasonlóképp az érdemel figyelmet, hogy vannak-e a betegség előfordulásának alakulásában az oltástól független, hosszútávú trendek. (Ilyet okozhat a népesség életkori vagy nemi összetételének megváltozása.)
A fentiek egyúttal arra is magyarázatot adnak, hogy az ecological vizsgálatok legprimitívebb alakja (átoltottság és megbetegedési statisztikák összehasonlítása különböző országok között) miért nem használatos módszer: még hasonló helyzetű országok között is akkora eltérések vannak az életkörülményekben, a társadalom összetételében, hogy az ilyen jellegű adatokból nem sok következtetést lehetne levonni. Jobb eredményt adna, ha homogénebb csoportokat hasonlítanánk össze, például nem Magyarországot más országgal, hanem a magyar megyéket egymással, de itt meg az a probléma jön elő, hogy ekkor az egyes csoportok között szinte nulla variabilitás lesz (az átoltottságban feltétlenül, így ez csak akkor lehet eredmény, ha a megbetegedésekben nem – de akkor érdekes lehet!). A gyakorlatban az ilyen keresztmetszeti összehasonlítások helyett inkább longitudinális vizsgálatokat szoktak végezni, azaz ugyanazon ország különböző időpontokhoz tartozó átoltottságait és megbetegedési statisztikáit vetik egybe. Ezek általában még mindig homogénebbek, mint a különböző országok, még akkor is, ha ugyanabban az időpontban hasonlítjuk is össze őket. Erre a legtipikusabb példa a fent szereplő eset, azaz egy oltásirend-változás kihasználása biztonságossági vizsgálat céljára.
Eset-átoltottság (case coverage) módszer
Az eset-átoltottság módszer nagyon könnyen megérhető, ha arra a megjegyzésre visszagondolunk, miszerint a biztonságot vizsgáló módszerek alapvetően egyeznek a hatásosságot vizsgáló módszerekkel, csak a végpont nem a megelőzni kívánt betegség, hanem a potenciális mellékhatás. Ha ugyanis így gondolunk rá, akkor egyetlen kifejezésben összefoglalható, hogy mi az eset-átoltottság módszer: a Farrington-féle screening!
Ha visszaemlékszünk, akkor ez a módszer az alapján következtetett az oltás hatásosságára, hogy a megbetegedettek körében mért átoltottság hogyan viszonyult az országos átlaghoz. Ha ugyanis a megbetegedettek között kisebb volt az átoltottság, akkor az oltás hatott; a pontos értékek alapján még számszerűen is ki lehetett számolni, hogy mennyire. Az eset-átoltottság módszer pontosan ugyanezt a logikát követi, csak épp a megelőzni kívánt betegség helyébe a potenciális mellékhatás lép: azt nézi, hogy az abban megbetegedettek körében tapasztalt átoltottság hogyan viszonyul az országos átlaghoz. Amennyiben a körükben tapasztalt átoltottság hasonló az országos átlaghoz, akkor az ellene szól az oltás okozati szerepének.
Ez a módszer bizonyos szempontból az eset-kontroll vizsgálathoz hasonlít, mégpedig egy olyanhoz, melyben nem illesztettük hasonlóság alapján az eseteket és a kontrollokat. Előnye, hogy sokszor könnyen és gyorsan kivitelezhető, de cserében számos hátránnyal bír, közülük is talán a legfontosabb, hogy nagyon nehéz a confounding ellen védekezni ebben a keretben (hiszen jellemzően nem érhetőek el átoltottsági adatok még a confounderek szerint is lebontva).
Önkontrollos esetsorozat
Az előbbieknél sokkal jobb tulajdonságú módszert jelent az explicit kontroll nélküli kutatásra az 1990-es évek elején kifejlesztett önkontrollos esetsorozat. A nevét onnan kapta, hogy ebben az eljárásban a rizikóbecsléshez szükséges összehasonlítási alapot a később megbetegedettek megbetegedés előtti ideje (illetve annak az oltás beadásához való viszonya) jelenti, így bizonyos értelemben az alanyok saját maguk kontrollját adják. Ez egyúttal azt is jelenti, hogy a módszer automatikusan védelmet jelent minden ún. fix, azaz időtől nem függő potenciális confounder (pl. nem, szocioökonómiai státusz, genetika stb.) torzító hatása ellen, hiszen azok a megbetegedés előtt és után is megegyeznek. Éppen emiatt védelmet jelent a felvezetésben említett az 'egészséges oltott hatás' ellen is. Az időben változó confounder-ek – melyek közül a legfontosabb az alany életkora, ahogy arról szintén volt korábban szó – esetleges torzító hatása ellen viszont nem nyújt automatikus védelmet a módszer, az ellen nekünk kell, statisztikai módszerekkel védekeznünk. A vizsgálathoz természetesen csak a már megbetegedettekre van szükség és ismernünk kell az oltottsági adataikat is. A módszer matematikája az előbbieknél lényegesen bonyolultabb – az inhomogén Poisson-folyamatok elméletén alapszik –, a lényeg, hogy képes becslést adni arra, hogy egy adott betegség fellépésének kockázata hányszorosára nő az oltást követő időszakban az oltást megelőző időszakhoz képest. Ha ez 1-nél nagyobb, akkor beszélhetünk valódi mellékhatásról.
A fentiek miatt a módszer könnyen kivitelezhető, és több esetben – elsősorban a fix counfounder-ek automatikus kezelése miatt – még előnyösebb is, mint az explicit kontrollt használó eljárások. A legnagyobb problémája, hogy alapváltozatában csak akkor alkalmazható, ha a nemkívánatos esemény bekövetkezése nem befolyásolja az oltás későbbi megkapásának a valószínűségét. Ez számos esetben nem teljesül – legkézenfekvőbben akkor, ha a vizsgált nemkívánatos esemény a halál –, de kevésbé extrém eseteket is lehet hozni arra, amikor e feltétel teljesülése kérdéses. Gondoljunk bele, ha például a rota vakcina és a bélbetüremkedés kockázatát akarjuk ezzel a módszerrel vizsgálni, akkor találni fogunk eseteket, amikor az oltás másnapján az alanynak bélbetüremkedése lett, de igen jó eséllyel senkit nem fogunk találni, aki a bélbetüremkedés másnapján oltást kapott (hiszen a lábadozás időszakában egy halasztható oltást várhatóan nem fognak beadni). Persze, az ilyen esetek túlnyomó többségében nem arról van szó, hogy akkor a gyermek egyáltalán nem kap oltást, valószínűleg csak megvárják, amíg helyrejön, és egy-két hét múlva beadják – vagyis csak elhalasztják az oltást. Viszont ez már a módszerünket elrontotta, hiszen így az oltás előtti nap kockázatát nullának vagy szinte nullának fogjuk becsülni, amihez képest az oltást követő nap esetleg nem túl nagy kockázata is hatalmas növekedést fog jelenteni – tehát nagyon durván felülbecsüljük az oltás rizikóját. Vannak módszerek amelyekkel tesztelhető, hogy fennáll-e ez a jelenség, illetve enyhíthető (például az összehasonlító rizikót nem közvetlenül az oltás előtti időszakból számoljuk), de e kérdésekkel most nem foglalkozom mélyebben.
A módszer másik problémája, hogy az életkorhatás torzítja az oltáshoz köthető és nem köthető események szétválasztását. A korábbi példánkat használva: ha egy betegség – biológiai okokból – mindig pontosan 2 hónapos és 1 hetes korban lép fel azoknál, akiket érint, mégpedig oltottságtól függetlenül, valamint ha egy oltást mindig pontosan a 2. hónapban adunk be, akkor az önkontrollos esetsorozat módszerével, ha 1 hónapos kockázati időszakra alkalmazzuk, drámai kockázatnövekedést fogunk kimutatni, holott valójában az oltás nem tehet semmiről. Ez persze irreális példa, ám a gyakorlatban, ha enyhébben is, de jelentkezhet ez a probléma. Emiatt a módszert inkább rövid távon jelentkező események kutatására szokták alkalmazni, de azért – megfelelő módosításokkal – bevetették már hosszútávú potenciális mellékhatások vizsgálatára is.
Passzív oltásbiztonsági módszerek
A passzív oltásbiztonsági módszerek, az összes eddig ismertetett eljárással ellentétben, nem tesznek semmilyen erőfeszítést arra, hogy egy adott betegségből (potenciális mellékhatásból) összegyűjtsék az eseteket, egyszerűen fogadják az erről szóló, mások által – ez lehet orvos vagy akár beteg is – beküldött jelentéseket. Ebből azonnal adódik, hogy egyrészt az ilyen módszerekkel gyűjtött adatoknál a potenciális mellékhatás valós bekövetkezési gyakoriságát nem tudjuk meghatározni, hiszen nem tudhatjuk, hogy a jelentett esetek száma hogyan viszonyul a valódi számukhoz (hamarosan látni fogjuk, hogy kevesebb, de akár több is lehet), másrészt sokszor azt sem tudhatjuk, hogy a bejelentett esetek száma hány beadott oltásra jut, harmadrészt nincs mihez viszonyítanunk, hiszen nincsen semmilyen kontroll, amellyel össze tudnánk hasonlítani a jelentések számát. Semmilyen elképzelésünk nem lehet arról, hogy a bejelentett esetek száma alapján a kockázat gyanúsan nagy vagy megegyezik az oltás nélküli kockázattal (vagy adott esetben kimondottan kisebb az oltás után). Mindezek miatt a passzív oltásbiztonsági adatok okozatiság megállapítására szinte alkalmatlanok.
A "szinte" szó használatát az indokolja, hogy két vékony szalmaszál azért van, amibe kapaszkodhatunk. Az egyik a jelentések időbeli mintázata és a kapcsolatuk, illetve annak szorossága az oltással (szép szóval a temporális asszociáció). Hadd hozzak itt is egy konkrét példát: egy amerikai tanulmányban a kanyaróoltás utáni encephalopathiát vizsgálták. A következő ábra mutatja az 1970 és 1993 között beérkezett 48 ilyen eset jelentési időpontjának az eloszlását az oltás napjától számítva: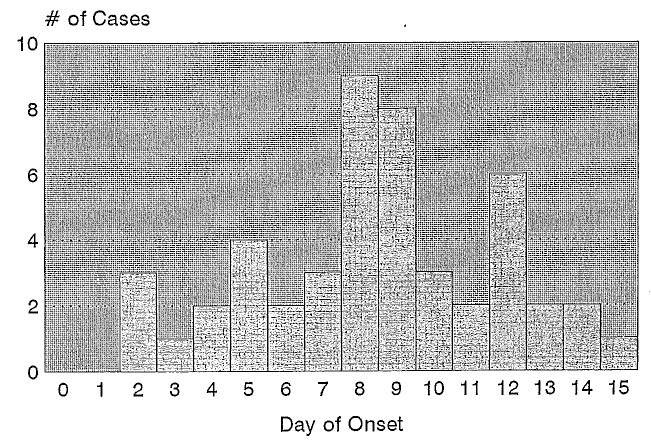 Első ránézésre a dolog teljesen egyértelmű: az események láthatóan – és statisztikailag is szignifikánsan – koncentrálódnak épp abban az időpontban, a 8-9. napon, amikorra az oltóvírus elszaporodik a szervezetben, és így biológiailag is plauzibilis lehet egy ilyen mellékhatás (részint a természetes kanyaróval szerzett tapasztalatok alapján, részint a kanyaróoltás más, ismert mellékhatásai alapján). Akkor miért gyenge mégis ez a bizonyíték? Azért, mert nem tudhatjuk, hogy a bejelentések megtételének aránya (tehát, hogy az ilyen betegségek mekkora részét jelentik be) időben állandó-e! Az ábrán ugyanis nem az adott napon fellépett megbetegedések száma van, hanem az adott napon fellépett megbetegedések száma és az adott napi bejelentési arány szorzata – miközben ez utóbbi faktorról nem tudunk semmit. Ez nagyon is komoly gond, hiszen az orvosok előre tudják, hogy mikor várható elméletileg egy ilyen mellékhatás, ezért nem csak "elvileg elképzelhető", de nagyon is életszerű, hogy ebben az időablakban valószínűbb, hogy bejelentést tesznek. Magyarán: a fenti ábrából azért vontuk le a következtetést, hogy itt valami gyanús, mert az első pár napban is kevés bejelentés volt, és a második hét vége felé is – de könnyen lehet, hogy ez csak abból adódik, hogy az első pár napban sem jelentik be ezeket az eseteket ("ilyen hamar nem okozhatta az oltás") és két hét múlva sem ("túl rég volt az oltás, hogy az okozhatta volna"). Elképzelhető tehát, hogy a valóságban a megbetegedések száma egy közel vízszintes görbe – az ábra felső csúcsánál húzódva – tehát az oltásnak igazából nincs hatása, nincs encephalopathia előfordulását növelő szerepe, csak a fenti torzítás miatt kaptuk ezt a nem vízszintes, hanem koncentrálódó görbét (ami a valóságban tehát inkább a bejelentési arányt mutatja). Hiszen ez egy passzív jelzőrendszerből származó adat, így nem tudhatjuk, hogy a jelentett esetek száma hogyan aránylik az összeshez! E ponton nagyon fontos felhívni a figyelmet ezen ábra és a brazil esetnél mutatott közti különbségre. Ez ugyanis a bejelentett eseteket mutatja, az pedig az – egy aktív esetkeresés révén megtalált – összes eset számát! A különbség tehát ég és föld. Emiatt az ilyen jellegű, passzív rendszerből származó bizonyítékokkal nagyon óvatosan kell bánni. És valóban, más, kontrollt is használó vizsgálatok többségükben azt mutatták, hogy a kanyaróoltás nem növeli az encephalopathia kockázatát. Érdemes azt is észrevenni, hogy még ha valóban létezne is ilyen kockázat, akkor is, 48 eset jutott 75 millió (!) oltásra. Összehasonlításul: a természetes kanyaró esetében, amin mindenki átesne oltás hiányában, nagyjából minden 1-2 ezer esetre jut egy encephalopathia; továbbá minden 200 ezredik kanyaróra jut egy szörnyű, gyógyíthatatlan, lassú kínhalálhoz vezető panencephalitis – ami viszont az oltottakban soha sem fordul elő.
Első ránézésre a dolog teljesen egyértelmű: az események láthatóan – és statisztikailag is szignifikánsan – koncentrálódnak épp abban az időpontban, a 8-9. napon, amikorra az oltóvírus elszaporodik a szervezetben, és így biológiailag is plauzibilis lehet egy ilyen mellékhatás (részint a természetes kanyaróval szerzett tapasztalatok alapján, részint a kanyaróoltás más, ismert mellékhatásai alapján). Akkor miért gyenge mégis ez a bizonyíték? Azért, mert nem tudhatjuk, hogy a bejelentések megtételének aránya (tehát, hogy az ilyen betegségek mekkora részét jelentik be) időben állandó-e! Az ábrán ugyanis nem az adott napon fellépett megbetegedések száma van, hanem az adott napon fellépett megbetegedések száma és az adott napi bejelentési arány szorzata – miközben ez utóbbi faktorról nem tudunk semmit. Ez nagyon is komoly gond, hiszen az orvosok előre tudják, hogy mikor várható elméletileg egy ilyen mellékhatás, ezért nem csak "elvileg elképzelhető", de nagyon is életszerű, hogy ebben az időablakban valószínűbb, hogy bejelentést tesznek. Magyarán: a fenti ábrából azért vontuk le a következtetést, hogy itt valami gyanús, mert az első pár napban is kevés bejelentés volt, és a második hét vége felé is – de könnyen lehet, hogy ez csak abból adódik, hogy az első pár napban sem jelentik be ezeket az eseteket ("ilyen hamar nem okozhatta az oltás") és két hét múlva sem ("túl rég volt az oltás, hogy az okozhatta volna"). Elképzelhető tehát, hogy a valóságban a megbetegedések száma egy közel vízszintes görbe – az ábra felső csúcsánál húzódva – tehát az oltásnak igazából nincs hatása, nincs encephalopathia előfordulását növelő szerepe, csak a fenti torzítás miatt kaptuk ezt a nem vízszintes, hanem koncentrálódó görbét (ami a valóságban tehát inkább a bejelentési arányt mutatja). Hiszen ez egy passzív jelzőrendszerből származó adat, így nem tudhatjuk, hogy a jelentett esetek száma hogyan aránylik az összeshez! E ponton nagyon fontos felhívni a figyelmet ezen ábra és a brazil esetnél mutatott közti különbségre. Ez ugyanis a bejelentett eseteket mutatja, az pedig az – egy aktív esetkeresés révén megtalált – összes eset számát! A különbség tehát ég és föld. Emiatt az ilyen jellegű, passzív rendszerből származó bizonyítékokkal nagyon óvatosan kell bánni. És valóban, más, kontrollt is használó vizsgálatok többségükben azt mutatták, hogy a kanyaróoltás nem növeli az encephalopathia kockázatát. Érdemes azt is észrevenni, hogy még ha valóban létezne is ilyen kockázat, akkor is, 48 eset jutott 75 millió (!) oltásra. Összehasonlításul: a természetes kanyaró esetében, amin mindenki átesne oltás hiányában, nagyjából minden 1-2 ezer esetre jut egy encephalopathia; továbbá minden 200 ezredik kanyaróra jut egy szörnyű, gyógyíthatatlan, lassú kínhalálhoz vezető panencephalitis – ami viszont az oltottakban soha sem fordul elő.
Az a jelenség tehát, hogy nem minden esetet jelentenek (általánosan használt angol szóval: underreporting), ráadásul előre nem látható, ismeretlen módon, azt jelenti, hogy az ilyen rendszerekből származó adatok teljesen kézbentarthatatlanok, ami – együtt a kontrollnélküliséggel – gyakorlatilag lehetetlenné teszi bármilyen okozatiságra vonatkozó következtetés levonását. Annak a kérdésnek egyébként, hogy a potenciális mellékhatások mekkora részét jelentik, nem igazán van értelme, hiszen ez drámai módon függ a nemkívánatos esemény jellegétől: az enyhéknél közelít a 0%-hoz (ki fog vesződni egy 'átmeneti bőrpír' bejelentésével?), az igen súlyosaknál akár a 100%-hoz (azért az feltűnik, ha valaki az oltás másnapján meghal). Ráadásul nem csak underreporting, hanem bizony overreporting is létezik, tehát az, hogy valójában nem is létező eseményeket jelentenek be – erre hamarosan visszatérek még.
A másik szalmaszál, hogy – ha az overreporting-tól eltekintünk – akkor legalábbis felső korlát adható a jelentések számára: meghatározzuk a háttérrátát, és bár probléma lehet ugyan akkor is, ha ennél kevesebb jelentés érkezik be (ezt nem tudhatjuk biztosan), de ha ennél több, az mindenképp gyanús. Ezen módszer alkalmazásához a háttérráta minél pontosabb meghatározása szükséges, ami azonban nem triviális feladat. Ha már oltunk az adott oltással, akkor nem tehetjük meg, hogy egyszerűen kikeressük a nemzeti statisztikákból, hogy hányan betegednek meg a vizsgált potenciális mellékhatásból, hiszen ez esetben ebben a számban már benne vannak az oltás által – esetlegesen – okozott esetek is. Nyúlhatunk más korosztályok adataihoz (némi pluszinformációval a betegség kor szerinti eloszlásáról), régebbi adatokhoz, más országok adataihoz és egyéb trükkökhöz, de a talán legtisztább helyzetet az jelenti, ha még csak most készülünk bevezetni az oltást. Ez esetben ugyanis megtehetjük, hogy éppen az oltás bevezetése előtt végzünk egy felmérést, és annak adatait már meglehetősen nyugodtan használhatjuk fel az oltási program biztonsági nyomonkövetésére. Egy probléma azonban még így is van: a potenciális mellékhatások előfordulási gyakorisága nagyon eltérhet emberek különböző csoportjaiban. Ezért azon csoportok szerint, amelyekre lebontva tudunk ilyen adatot szerezni, és amelyekbe tartozás könnyen eldönthető az alanyokról, érdemes is lebontott adatokat gyűjteni; tipikusan ilyen minimum az életkor és a nem.
Mindezekre egy konkrét példát mutat Rasmussen és mtsai vizsgálata. A kutatás a HPV-oltás dániai bevezetését előzte meg; a keretében egy sor, HPV-vel összefüggésbe hozott betegség (Guillan-Barré szindróma, szklerózis multiplex, 1-es típusú diabetes, narkolepszia stb.) előfordulási gyakoriságát határozták meg, mégpedig életkor, nem és évszak szerint (hogy tekintettel legyenek arra, hogy egyes betegségek szezonalitást is mutatnak). Még egyszer: az oltás bevezetése előtt. Így tehát ezekben a számokban biztos nincs benne az oltás hatása, így az oltás bevezetése után nagyon jó alap van, amihez lehet hasonlítani az oltás után előforduló esetek számát. Hogy ezt még jobban megkönnyítsék, a szerzők nem egyszerűen csak incidenciákat közöltek eredményként, hanem átszámolták, hogy az egyes betegségekből hány előfordulása várható az oltás után – különböző időtávokon belül – akkor, ha az oltás és a betegség között nincs összefüggés, tehát ilyen értelemben puszta véletlen egybeesésből. Ha ennél is többről érkezik jelentés, az figyelemfelhívó jel! Mindezt a következő ábra mutatja.
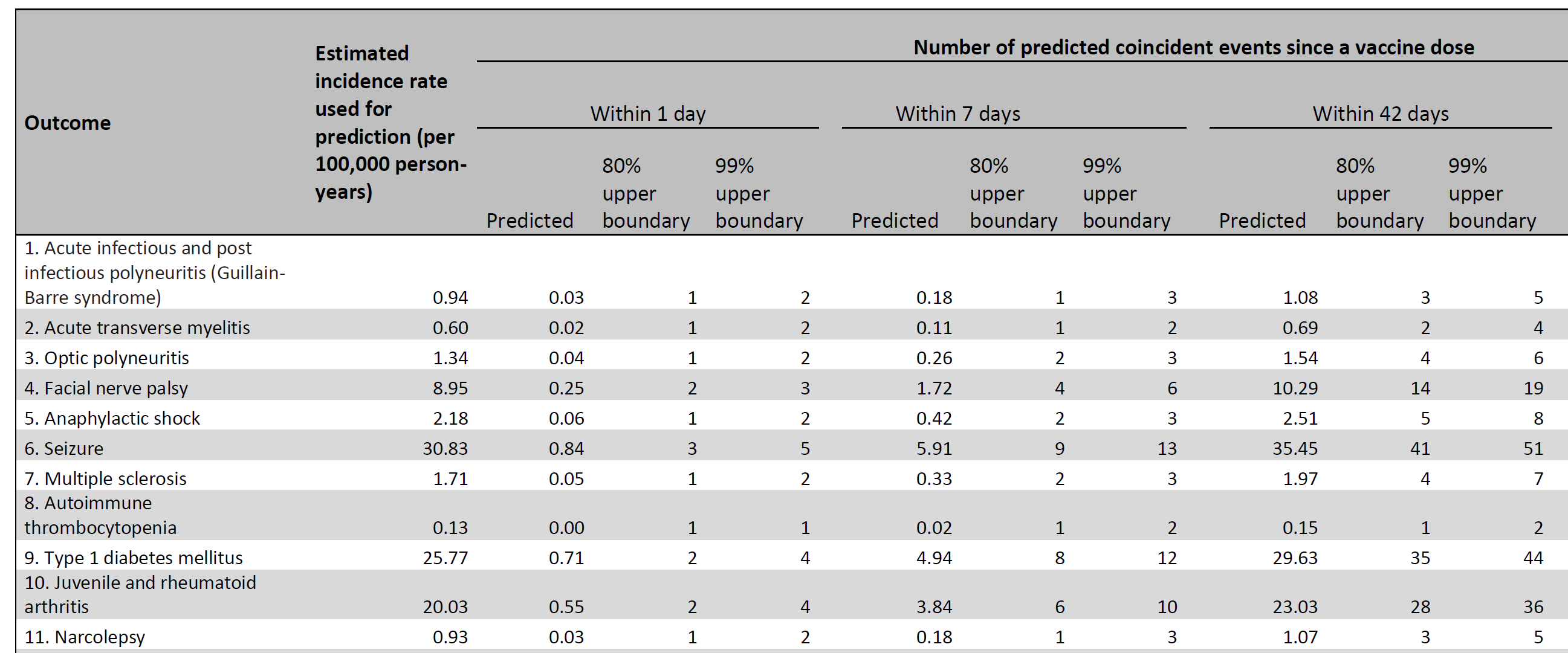
Példának okáért, az eredmények szerint az oltást követő egy héten belül nagyjából 5 egyes típusú cukorbetegség-fellépést várunk 1 millió oltás beadása után, feltéve, hogy az oltás és a betegség között nincsen okozati kapcsolat. De 42 napos intervallumot nézve az oltás beadása után már 30 ez a szám, és így tovább. Az áttekinthetőség kedvéért a nem és évszak szerint nem lebontott adatokat mutattam meg ezen az ábrán, de természetesen a valóságban a részletes, jelen esetben mindhárom szempont szerint rétegzett adatokat kell használni. Hiszen ha egy betegség magától is gyakrabban sújt fiúkat, akkor a fiú oltottakban véletlen egybeesésből is több lesz, ha gyakrabban fordul elő télen, akkor hasonlóképp, több lesz véletlen egybeesésből a téli oltásoknál stb.
Az ábrán az is látható, hogy a kutatók kicsit ennél is tovább mentek: egyetlen szám, mint az előbbi 5, félrevezető lehet, hiszen a betegségek előfordulása ingadozik – ha 6 fordul elő egy héten belül, az még mindig könnyen lehet, hogy ennek az ingadozásnak tudható be. Éppen ezért meghatározták azt is, hogy erre tekintettel mi a 80, illetve 99%-os megbízhatóságú felső korlát, az előbbi példánál maradva ez 8 és 12: ha ezeket lépjük át, akkor nagy megbízhatósággal kijelenthetjük, hogy ezt már a természetes ingadozás sem magyarázhatja.
A módszer persze még így sem tökéletes, hiszen nem tud tekintettel lenni a betegségek előfordulásának a hosszútávú alakulására (a háttérráta változására), a három említett szemponton túli egyéb, a betegségek fellépését befolyásoló tényezőkre, de mégis, módszertanilag megalapozott fogódzkodót ad a passzív adatok kiértékeléséhez. Azt természetesen fontos ismét hangsúlyozni, hogy a dolog aszimmetrikus, épp a passzív adatgyűjtésből adódóan: ha nem érjük el ezeket a küszöböket, az még nem jelenti automatikusan, hogy minden rendben, de ha igen, akkor az feltétlenül figyelemfelhívó.
Most, hogy ilyen hosszan fejtegettem a passzív módszerek hátrányait, valamint, hogy csak "szalmaszálakba" kapaszkodhatunk, logikusan adódik a kérdés, hogy akkor egyáltalán miért használunk ilyet? Van ennek gyakorlati jelentősége? A válasz az, hogy igen, komoly jelentősége van – mégpedig kérdésfelvető, hipotézisgeneráló szerepben! Azt világosan látni kell, hogy annak megítélésére, hogy egy nemkívánatos esemény valóban mellékhatás-e, az ilyen módszerek alkalmatlanok, ahhoz aktív módszerekre van szükség – de ahhoz, hogy melyik nemkívánatos eseményre hajtsunk egyáltalán végre aktív módszert, a passzív jelentőrendszerek adhatnak tippeket! Egy új, eddig nem tapasztalt mellékhatás bejelentése vagy egy ismert mellékhatás jelentési gyakoriságának emelkedése önmagában ugyan nem jelent semmit, de indikálhatja azt, hogy a kérdést közelebbről megvizsgáljuk egy olyan módszerrel, amely aztán majd megbízható választ tud adni. A passzív rendszerek tehát nem végeredményt adnak, hanem ellenkezőleg, kiindulópontot (a megfelelő kutatások végrehajtásához). E szerep fontosságát különösen aláhúzza, ha végiggondoljuk a törzskönyvezés során végzett biztonsági vizsgálatokról mondottakat. A nagyon ritkán, vagy csak speciális csoportokban okozott mellékhatások kiderítésére nincsen mód a törzskönyvezés alatt, az a posztmarketing fázis feladata. Ennek vizsgálati módszereivel megismerkedtünk, de honnan fogjuk tudni, hogy egyáltalán melyik mellékhatásra, vagy melyik csoportra kell külön vizsgálatot végeznünk? Ehhez adhat kiinduló hipotéziseket egy passzív rendszer, amely hipotéziseket azután megbízható, aktív módszerrel kell ellenőriznünk, megerősítve vagy cáfolva azokat.
Van még egy másik, a mi mostani szempontunkból kisebb jelentőségű szerepe is az ilyen rendszereknek: ez teszi lehetővé a felvezetőben említett harmadik feladat megoldását, az esetleges minőségi problémák gyors detektálását. Mivel a passzív jelentőrendszerek természetesen a bejelentéssel érintett oltás típusát, sőt, sarzsszámát, a beadó orvost stb. is rögzítik, így azonosítható, ha ugyanabból a gyártási tételből származó, vagy ugyanazon a helyen beadott oltásoknál észlelhető valamilyen mellékhatás megnövekedett kockázata. Ilyen gyanús halmozódást látva – lévén, hogy ha más sarzsot vagy orvost nem érint, akkor nem valószínű, hogy az magának az oltásnak a baja – a népegészségügyi szervek gyorsan megtehetik a szükséges lépéseket (helyszíni szemle a tárolási körülmények, esetleges szennyeződés feltárására, gyanús gyártási tétel bevizsgálása stb.).
Pontosan a fentiek miatt, minden ország működtet passzív oltásbiztonsági rendszereket. (Erre vonatkozólag még a WHO is készített egy ajánlást.) Valószínűleg kevesen tudják, de Magyarországon már több mint 60 éve (!), 1953 óta folyik az oltási mellékhatások szisztematikus gyűjtése; a jelenlegi rendszer működését az Országos Epidemiológiai Központ szakmai irányelve (Egészségügyi Közlöny, 2008. évi 5. szám) szabályozza. Sajnos a magyar rendszer mind transzparenciájában, mind a gyűjtött adatok hozzáférhetőségében igen távol van a Nyugaton megszokottól – például a hasonló célú amerikai rendszertől, a VAERS-től –, ami ráadásul nyilván a belé vetett bizalomnak sem tesz jót.
Nehéz válaszolni arra a kérdésre, hogy milyen egy jó passzív oltásbiztonsági rendszer, ugyanis két, részben egymásnak ellentmondó szempontnak kell megfelelni. Az egyik, hogy a rendszer minél "alacsonyabb küszöbű" legyen, azaz a lehető legegyszerűbben, mindenki számára könnyen elérhetően, hatósági közreműködés kényszere nélkül, azaz a lehető legkevesebb kontrollal lehessen jelentést leadni. Ez azért fontos, mert így fel sem merülhet a gyanú, hogy a hatóság oltási szövődményeket akarna eltussolni. Ehhez a véglethez áll nagyon közel a már említett VAERS, ahol bárki bármit bármikor bejelenthet mindennemű ellenőrzés nélkül, a bejelentés megtehető levélben, faxon, interneten, a CDC részletes útmutatókat tesz mindehhez közzé, sőt, még egy 24 órán át ingyenesen hívható telefonvonalat is működtetnek, hogy segítsék a bejelentések megtételét.
A dolognak azonban van egy hátulütője is: a bejelentések minősége. A teljes kontrollnélküliség ugyan bizalmi szempontból fontos, csak épp ahhoz vezet, hogy erősen megkérdőjelezhető az így létrejött adatbázis megbízhatósága. Egyszer valaki a demonstráció kedvéért feltöltötte a VAERS-be, hogy az influenzaoltás hatására átalakult Hulkká, a zöld szörnyeteggé, és ezt simán beléptették az adatbázisba, majd feltüntették az influenzaoltás statisztikáiban… Nagyon jellemző a rendszerre, hogy bár az adminisztrátoroknak is szemet szúrt a dolog, de csak azt követően törölték ki, hogy engedélyt kértek rá (!) a feltöltőtől! Ha nem adja meg, a mai napig szerepelne az amerikai statisztikákban az a mellékhatás, hogy az ember átalakul Hulkká az oltástól. A VAERS bejelentéseinek egy nem elhanyagolható részét, bizonyos kategóriákban pedig kimondottan jelentős részét nem is orvosok vagy szülők teszik, hanem ügyvédek! (Hogy így támasszák alá kártérítési perben az álláspontjukat: "litigation-driven reporting".)
Persze nem csak ennyire rosszhiszemű okok lehetnek ilyen jelenségek háttérében. Nézzünk egy másik példát arra, hogy teljesen ugyanolyan háttérhelyzet mellett is mennyire ingadozhat a bejelentett esetek száma – azaz amit mi egy passzív rendszerben látni fogunk. A következő ábra azt mutatja, hogy hogyan alakult a – más okból, de már korábban is említett – rotavírus elleni vakcina okozta bélbetüremkedésekről szóló VAERS-bejelentések száma az időben; a függőleges nyíl jelzi, hogy az amerikai járványügyi szervezet folyóiratában mikor jelent meg az ajánlás az oltás használatának felfüggesztésére.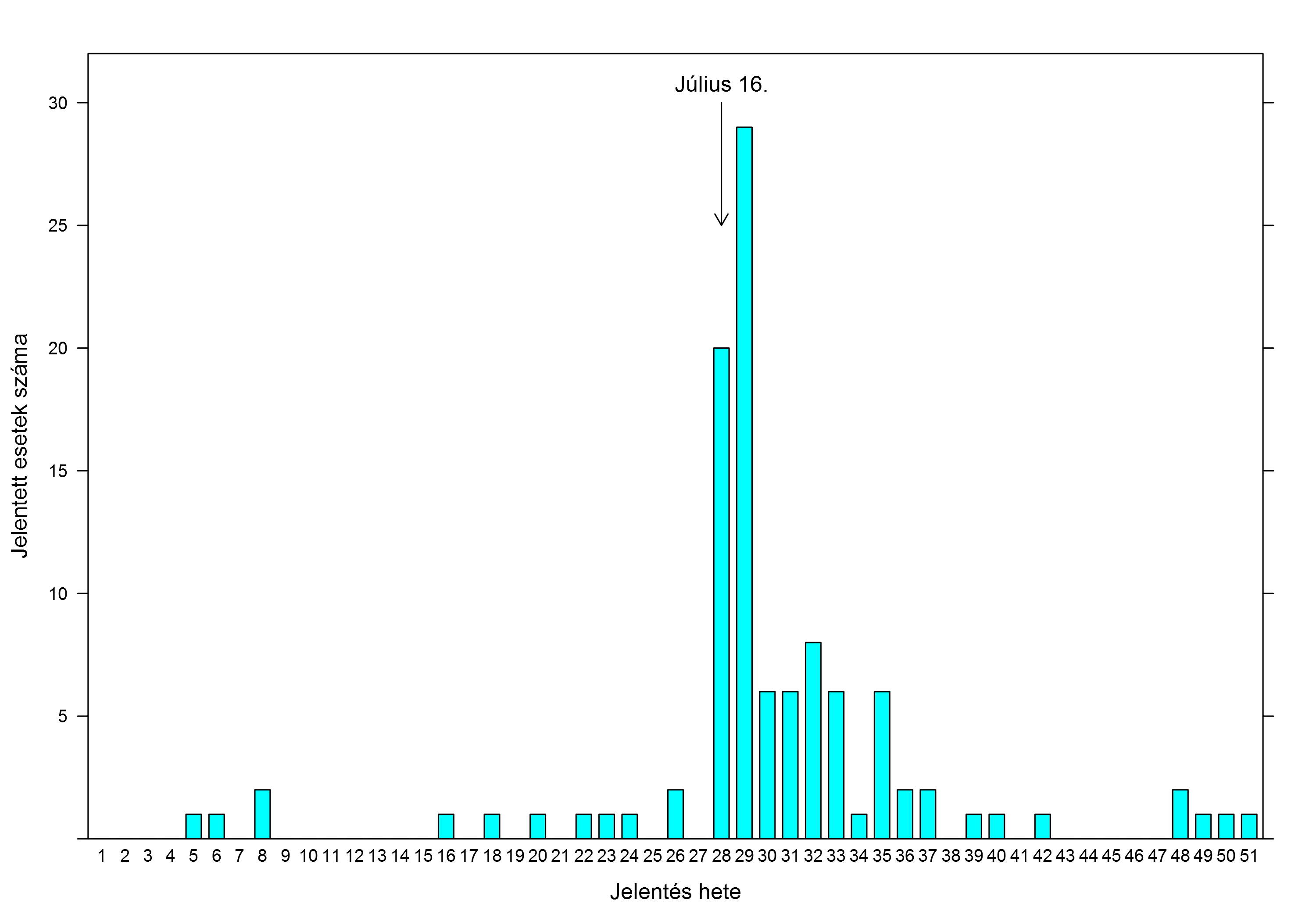 Ebben az esetben, mint volt már róla szó, valóban van összefüggés az oltás és a mellékhatás között, de most nem is ez a lényeg. A fontos, hogy ugyanarról a vakcináról van szó, és ugyanarról a mellékhatásról – mégis, a bejelentések száma sokszorosára nőtt, pusztán attól, hogy publicitást kapott az összefüggés! E mögött vélhetően semmi rosszindulat nincs: egyszerűen inkább figyeltek egy olyan mellékhatásra, amelyiknek már híre ment. Na de hogyan lehetne a valóságra vonatkozó következtetést levonni egy olyan adatbázisból, ahol az értékek 1000%-kal odébb mennek egy sajtóhír hatására, miközben a valós helyzet nem változott?!
Ebben az esetben, mint volt már róla szó, valóban van összefüggés az oltás és a mellékhatás között, de most nem is ez a lényeg. A fontos, hogy ugyanarról a vakcináról van szó, és ugyanarról a mellékhatásról – mégis, a bejelentések száma sokszorosára nőtt, pusztán attól, hogy publicitást kapott az összefüggés! E mögött vélhetően semmi rosszindulat nincs: egyszerűen inkább figyeltek egy olyan mellékhatásra, amelyiknek már híre ment. Na de hogyan lehetne a valóságra vonatkozó következtetést levonni egy olyan adatbázisból, ahol az értékek 1000%-kal odébb mennek egy sajtóhír hatására, miközben a valós helyzet nem változott?!
Mindemellett a VAERS jelentések egy része már ránézésre láthatóan teljes zagyvaság (az alany "agyi köd"-öt kapott az oltástól); a bejelentések kb. 10-15%-ából még a legalapvetőbb adatok (elszenvedő neme, életkora stb.) is hiányoznak. Bár az egész adatbázis nagyságához képest töredéknyi rész, de azért jellemző, hogy tucatjával találni a VAERS-ben olyan oltást követő nemkívánatos eseményeket, mint "Halál oka: agyállomány-roncsolódás nyílt koponyatörés révén, utasként elszenvedett autóbalesetben"…
Itt tehát már látszik a másik szempont: a jó minőségű, megbízható adatbázis építése. A gond, hogy ez az előbbivel épp ellentétes szempontokat diktál: orvosi közreműködéshez kötött jelentés, csak központilag ellenőrzött, kivizsgált bejelentések felvétele stb. Ez természetesen nagyon jót tesz az adatbázis tartalmi hihetőségének, viszont rosszat a közbizalomnak, hiszen elkerülhetetlenül lesz, aki azt fogja érezni – joggal vagy anélkül –, hogy valójában nem szakmai okok miatt nem tagadták meg tőle a bejelentés felvételét.
A jelenlegi magyar rendszer a két véglet között igyekszik egyensúlyozni (a bejelentés megtétele nem teljesen triviális feladat, de azért nincs okvetlenül hatósági közreműködéshez kötve, a bejelentéseket szakértők is véleményezik, erről évente – egy egyébként teljesen elégtelen tartalmú – összefoglalót közzétéve); ahogy írtam is, álláspontom szerint sajnos sok hiányossággal.